ΥΠΟΓΛΥΚΑΙΜΙΑ
Η υπογλυκαιμία (ΥΓΚ) δεν είναι νόσημα αλλά βιοχημική διαταραχή. Υπογλυκαιμία ορίζεται όταν το σάκχαρον αίματος είναι ε πληθυσμό 1000 ατόμων ετήσια.
Η παραδοσιακή ορθόδοξη άποψη ότι η καλή ρύθμιση ΣΔ τύπου Ι και ΙΙ προλαμβάνει τις αγγειακές επιπλοκές έρχεται σε αντίθεση με την εμφάνιση συχνότερων επεισοδίων υπογλυκαιμίας. (πιν. 1 – πιν. 1α). Οι ασθενείς με αυτό το επίπεδο του σακχάρου εμφανίζουν συμπτώματα από το αυτόνομο νευρικό σύστημα όπως τρόμος, ανησυχία, αγωγία, ιδρώτες, αίσθημα πείνας. Πιν. 1α - ΚΛΙΝΙΚΗ ΠΡΟΣΕΓΓΙΣΗ – ΑΝΤΙΜΕΤΩΠΙΣΗ ΕΝΗΛΙΚΑ ΜΕ ΣΑΚΧΑΡΩΔΗ ΔΙΑΒΗΤΗ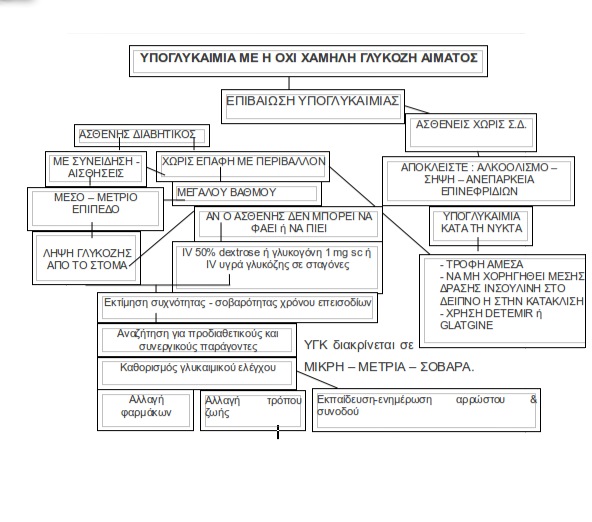
ΣΟΒΑΡΗ ΥΓΚ : < 50 mg/dL Άμεσα μέτρα αντιμετώπισης. Αν παραμείνει το επίπεδο αυτό του σακχάρου χωρίς να αντιμετωπισθεί ο ασθενής με την σοβαρή αυτή μορφή ΥΓΚ εμφανίζει σπασμούς, κώμα και ταχέως οδηγείται σε θάνατο.
Τα παραπάνω δεν είναι απόλυτα, όπως τίποτα απόλυτο δεν υπάρχει στην Ιατρική.
Υπογλυκαιμικά συμπτώματα έχουν εμφανιστεί και σε τιμές γλυκόζης αίματος μεταξύ 80 – 470 mgr % και αντίθετα σε βεβαιωμένες τιμές γλυκόζης αίματος 25 – 35 mg % δεν εμφανίζονται συμπτώματα υπογλυκαιμίας.
Αυτό εξηγείται ως εξής : Τα επίπεδα συγκέντρωσης της ινσουλίνης στο πλάσμα προς τα επίπεδα γλυκόζης είναι σε φυσιολογική σχέση 0,3 τότε εμφανίζεται κλινική εικόνα και συμπτώματα υπογλυκαιμίας.
Στην περίπτωση ΥΓΚ η συνολική προσπάθεια ομοιόστασης έχει σαν στόχο την κάλυψη του εγκεφάλου σε γλυκόζη η οποία προσλαμβάνεται από τα κύτταρα του εγκεφάλου χωρίς να είναι αναγκαία η παρουσία ινσουλίνης.
Ο οργανισμός αντιμετωπίζει την ΥΓΚ με ορμονικούς μηχανισμούς. Η νεογλυκογένεση μετά την τροφή αποτελεί την κυριότερη πηγή παραγωγής γλυκόζης.
Για να λειτουργήσει η νεογλυκογένεση επιστρατεύονται μία σειρά ορμόνες.
Στην περίπτωση της υπογλυκαιμίας η πτώση του σακχάρου αίματος προκαλεί την αντίδραση ειδικών υποδοχέων που εδράζονται στον υποθάλαμο και έτσι ενεργοποιούνται οι μηχανισμοί έκκρισης των εξής ορμονών :
1. ΚΑΤΕΧΟΛΑΜΙΝΕΣ : Εκκρίνονται πολύ γρήγορα. Έχουν ταχύτατη δράση :
- Παρεμποδίζουν τη χρησιμοποίηση της γλυκόζης από τους μύες
- προάγουν την γλυκογονόλυση
- αναστέλλουν την έκκριση ινσουλίνης
- αυξάνουν τα επίπεδα γλυκογόνης στο αίμα
2. ΓΛΥΚΑΓΟΝΗ : Ταχύτητα έκκριση και δράση. Προάγει την γλυκογονόλυση και τη νεογλυκογένεση.
3. ΚΟΡΤΙΖΟΝΗ : Αυξάνει τον ρυθμό νεογλυκογένεσης βραδεία και παρα-τεταμένη δράση.
4. ΑΥΞΗΤΙΚΗ ΟΡΜΟΝΗ : Παρεμποδίζει την χρησιμοποίηση της γλυκόζης από τους μύες. Πιθανώς αυξάνει τη νεογλυκογένεση.
Γενικά όταν η τιμή γλυκόζης αίματος μειώνεται στο 70 mg/dL (4 mmoL/L) o μηχανισμός αντιρρόπησης γίνεται με την έκκριση ορμονών.
ΝΕΥΡΟΓΛΥΚΟΠΕΝΙΚΑ ΣΥΜΠΤΩΜΑΤΑ εμφανίζονται στο 50 mg/dL (2.8 mmoL/L) γλυκόζης.
Σπασμοί και κώμα εμφανίζεται στα 40 mg/dL γλυκόζης στο αίμα.
Σε διαβητικούς ασθενείς νεωτέρων ηλικιών τα συμπτώματα της υπογλυκαιμίας παράγονται σε επίπεδα γλυκόζης 1 mmoL/L υψηλότερα από τα συνήθη επίπεδα που προκαλούν τα νευρογλυκοπενικά συμπτώματα, γεγονός που επιτρέπει αρκετό χρόνο διάγνωσης και θεραπευτικής αντιμετώπισης της υπογλυκαιμίας.
Ας αναφερθούμε πιο αναλυτικά στους διάφορους τύπους ΥΠΟΓΛΥΚΑΙΜΙΑΣ.
1. ΥΠΟΓΛΥΚΑΙΜΙΑ ΜΕ ΚΛΙΝΙΚΑ ΣΥΜΠΤΩΜΑΤΑ
Οι μεγάλης ηλικίας σακχαροδιαβητικοί (τύπος ΙΙ Σ.Δ.) έχουν ειδικά μεγάλης πιθανότητας εμφάνισης υπογλυκαιμίας.
Αυτό αποδίδεται στην μειωμένη διανοητική κατάσταση, αδιαφορία, άγνοια ακόμα και της υπογλυκαιμίας, που χαρακτηρίζουν τα άτομα αυτά που πολύ συχνά όπως έχει εξακριβωθεί εμφανίζουν και έντονα καταθλιπτικά στοιχεία.
Τα άτομα με τελικά στάδια Σ.Δ. ΙΙ έχουν κοινά χαρακτηριστικά με τα άτομα Σ.Δ. Ι. Έτσι αμφότερες οι ομάδες εμφανίζουν ανεπάρκεια ινσουλίνης όπως και μειωμένη απάντηση γλυκαγόνης και επινεφρίνης προς αντιμετώπιση της επερχόμενης υπογλυκαιμίας.
ΠΡΟΣΟΧΗ : Αντιμετώπιση του Σ.Δ. στα άτομα αυτά με εντατική χορήγηση ινσουλίνης αυξάνει τον κίνδυνο υπογλυκαιμίας 3 φορές περισσότερο.
2. ΥΠΟΓΛΥΚΑΙΜΙΑ ΧΩΡΙΣ ΕΜΦΑΝΙΣΗ ΣΥΜΠΤΩΜΑΤΩΝ
Η ασυμπτωματική υπογλυκαιμία είναι μία κατάσταση όπου οι εργαστηριακές τιμές της γλυκόζης βρίσκονται σε χαμηλά επίπεδα, αλλά το άτομο δεν εμφανίζει κανένα σύμπτωμα.
Αυτό παρατηρείται στα πρώτα στάδια της “υπογλυκαιμικής άγνοιας”.
Αν δεν αντιμετωπισθεί άμεσα “το εργαστηριακό εύρημα της υπογλυκαιμίας” ΤΟ ΧΑΜΗΛΟ ΣΑΚΧΑΡΟ ΑΙΜΑΤΟΣ η υπογλυκαιμία θα επιδεινωθεί. Επανάληψη υπογλυκαιμικών επεισοδίων μπορεί να μειώσει την ουδό ορμονικής απάντησης.
Επίσης, άτομα διαβητικά με νευροπάθεια από τη νόσο προερχόμενη του αυτόνομου νευρικού συστήματος είναι λίαν επιρρεπείς στην υπογλυκαιμία.
3. ΥΠΟΓΛΥΚΑΙΜΙΑ ΠΟΥ ΕΧΕΙ ΣΧΕΣΗ ΜΕ ΔΙΑΦΟΡΕΣ ΩΡΕΣ
α) ΤΥΧΑΙΑ ΥΠΟΓΛΥΚΑΙΜΙΑ : Συμβαίνει σε οποιαδήποτε ώρα, τυχαία, χωρίς νηστεία υπογλυκαιμία.
Τυχαία, χωρίς χρονική επαναληψημότητα υπογλυκαιμία παρατηρείται στις περιπτώσεις δυσαρμονίας συνιστώμενων φαρμάκων και φυσικών δραστηριοτήτων και τρόπου ζωής των διαβητικών ασθενών. (λήψη θερμίδων, ποσού τροφής, εξάσκησης, αλκοολισμού).
β) ΜΕΤΑ ΤΟ ΓΕΥΜΑ ή ΑΝΤΙΔΡΑΣΤΙΚΗ ΥΠΟΓΛΥΚΑΙΜΙΑ
Άτομα με προδιαβήτη, ελαττωμένη ανοχή γλυκόζης ή πρόσφατα διαγνωσμένο Σ.Δ. ΙΙ, μπορεί να εμφανίσουν υπογλυκαιμικά συμπτώματα με μεταγευματική τιμή γλυκόζης < 50 mgr/dL, μετά από πλούσιο σε υδατάνθρακες γεύμα.
Η υπογλυκαιμία αυτού του τύπου μπορεί επίσης να προέλθει από ταχεία γαστρική εκκένωση όπως συμβαίνει στο σύνδρομο Dumping.
Επίσης, σε εμφάνιση μεταγευματικής υπογλυκαιμίας συντείνει η καθυστέρηση έκκρισης ινσουλίνης (αντίσταση προς ινσουλίνη, υπερέκκριση GLP-1 : (glucagon – like peptide-1).γ) ΥΠΟΓΛΥΚΑΙΜΙΑ ΝΥΚΤΕΡΙΝΗ
Ο τύπος αυτός της υπογλυκαιμίας προκύπτει από χορήγηση ινσουλίνης το βράδυ. (κατά το δείπνο – κατάκλιση). Η χορήγηση μέσης διάρκειας δράσεως ινσουλίνης (NPH) μπορεί να προκαλέσει νυκτερινή υπογλυκαιμία επειδή η δράσης της εμφανίζεται αυξημένη κατά τη διάρκεια της νύκτας και πρώτες πρωϊνές ώρες.
Η μακράς διάρκειας ινσουλίνη (detemir ή glargine) θεωρούνται πιο ασφαλείς από την ΝΡΗ.
ΝΥΚΤΕΡΙΝΗ ΥΠΟΓΛΥΚΑΙΜΙΑ ΠΟΥ ΕΙΝΑΙ ΠΟΛΥ ΕΠΙΚΙΝΔΥΝΟ ΣΥΜΒΑΝ ΧΩΡΙΣ ΣΥΜΠΤΩΜΑΤΑ ΜΠΟΡΕΙ ΝΑ ΓΙΝΕΙ ΣΕ ΚΑΘΕ ΔΙΑΒΗΤΙΚΟ ΑΡΡΩΣΤΟ ΠΟΥ ΧΟΡΗΓΕΙΤΑΙ > 1 μονάδα ινσουλίνης / Kgr*.
Η ΜΕΤΡΗΣΗ ΚΑΙ ΕΚΤΙΜΗΣΗ ΤΗΣ ΤΙΜΗΣ ΓΛΥΚΟΖΗΣ ΣΤΙΣ 10 P.M. ΜΠΟΡΕΙ ΝΑ ΑΠΟΤΕΛΕΣΕΙ ΕΝΔΕΙΞΗ ΕΚΤΙΜΗΣΗΣ ΝΥΚΤΕΡΙΝΗΣ ΥΠΟΓΛΥΚΑΙΜΙΑΣ. Παρατηρήσεις έχουν δείξει ότι αν η γλυκόζη αίματος είναι 10 χρόνια.
Το φαινόμενο Somogyi προκαλεί υπεργλυκαιμία από την απελευθέρωση “ρυθμιστικών” ορμονών μετά την νυκτερινή υπογλυκαιμία. Κατά την διάρκεια του ύπνου καταπιέζεται ο “υπογλυκαιμικός” συμπατικοαδρενεργικός άξονας. Έτσι οι ασθενείς είναι ευάλωτοι στην επερχόμενη υπογλυκαιμία. (δεν αντιλαμβάνονται τα συμπτώματά της).
Τα ύπουλα συμπτώματα της νυκτερινής υπογλυκαιμίας, είναι : - νυκτερινοί ιδρώτες – εφιάλτες – “ζωντανά” όνειρα – πρωϊνή κεφαλαλγία – ανήσυχη συμπεριφορά – αίσθημα καρηβαρίας.
Τα άτομα που ελέγχουν το σάκχαρο νηστείας και συνεχίζουν έτσι να αυξάνουν την δόση νυκτερινής ινσουλίνης, είναι “υποψήφιοι” νυκτερινής υπογλυκαιμίας και του Somogyi φαινομένου.Σαν συμβουλή : άτομα με υψηλό σάκχαρο νηστείας καλό θα είναι να εξετάζουν το σάκχαρο αίματος στις 2 ή 3 ώρες Α.Μ. (βράδυ) πριν προχωρήσουν σε αύξηση της δόσης τους σε ινσουλίνη, ώστε να αποφευχθεί η νυκτερινή υπογλυκαιμία.
4. ΥΠΟΓΛΥΚΑΙΜΙΑ ΝΗΣΤΕΙΑΣ (Υ.Ν.)
Άτομα με Σ.Δ. που δεν λαμβάνουν βραδινό γεύμα, η έκκριση βασικής ινσουλίνης το βράδυ, μπορεί να προκαλέσει υπογλυκαιμία νηστείας.
Ο αλκοολισμός μπορεί να συμβάλλει άμεσα στα παραπάνω. Υπερβολική σωματική άσκηση κατά την διάρκεια της ημέρας, μπορεί να προκαλέσει Υ.Ν.
Αν οι παραπάνω παράγοντες αποκλειστούν και η Υ.Ν. εξακολουθεί, πρέπει να εξετάσει ο γιατρός την τυχόν νεφρική ή επινεφριδιακή ανεπάρκεια.
Επίσης, στην διαφορική διάγνωση πλην της νεφρικής ή επινεφριδιακής ανεπάρκειας τίθεται και το Ινσουλίνωμα που είναι σπάνιο στις μεγάλες ηλικίες.
Το 70% των ατόμων με ινσουλίνωμα εμφανίζουν υπογλυκαιμία μετά από 12ΩΡΗ νηστεία και 30% μπορεί να εμφανίσουν μεταγευματική υπογλυκαιμία.
5. ΥΠΟΓΛΥΚΑΙΜΙΑ ΑΠΟ ΦΑΡΜΑΚΑ
Κυρίως υπογλυκαιμία προκαλείται από Iνσουλίνη και Σουλφοναμίδη και παράγωγα της meglitinide (οrepoplinide – nateglinide).
- Οι Biguanides, Thiazolidinediones
- a-glycosidate inhibitors και dipeptidylpeptidase – 4 (DPP-4) Inhibitors.
δεν προκαλούν συνήθως υπογλυκαιμία όταν χορηγούνται σαν μονοθεραπεία Σ.Δ. ΙΙ.
Γενικός κανόνας : Όλα τα per os αντιδιαβητικά δισκία πρέπει να αποφεύγονται όταν υπάρχει νεφρική ή ηπατική ανεπάρκεια.
Οι thiazolidinediones επίσης να μην χορηγούνται σε ασθενείς με καρδιακή ανεπάρκεια.
α) Οι πρώτης γενιάς σουλφονυλουρίες (ΣΝΡ) (chlorpropamide – glibenclamide), εμφάνιζαν κυρίως σε μεγάλη ηλικίας άτομα υπογλυκαιμία που αποδίδεται, στο μεγάλο χρόνο ημισείας ζωής των φαρμάκων αυτών. Επίσης, η παρενέργεια αυτή εμφανίζεται και στις σουλφονυλουρίες δεύτερης γενιάς. Για να αποφευχθούν τα επεισόδια υπογλυκαιμίας φρόνιμο είναι να γίνεται η αρχή θεραπείας με χαμηλές δόσεις. Διάφορα φάρμακα όπως σαλικυλικά, allopurinol, σουλφοναμίδες ενισχύουν τη δράση των ΣΝΡ είτε εκτοπίζοντας τις ΣΝΡ από τις πρωτεΐνες που τις δεσμεύουν, είτε ελαττώνοντας την αποβολή δια των ούρων των ΣΝΡ ή των μεταβολιτών τους.
β) Υπογλυκαιμία από το φάρμακο meglitinide Αυτά τα εκκριματαγωγά φάρμακα είναι βραχείας διάρκειας δράσεως και συνήθως χορηγούνται για τον έλεγχο της μεταγευματικής υπεργλυκαιμίας. Ο βραδύς ρυθμός κένωσης του στομάχου ο αργός ρυθμός σίτισης ή και τα δύο ευνοούν την εμφάνιση της υπογλυκαιμίας περισσότερο συχνά σε ηλικιωμένους παρά σε νεαρές ηλικίες διαβητικών ατόμων. Οι Meglitinides προκαλούν μικρότερη υπογλυκαιμία από τις σουλφονυλουρίες στην περίπτωση που δεν καταναλωθεί ένα γεύμα.
ΥΠΟΓΛΥΚΑΙΜΙΑ ΠΟΥ ΠΡΟΚΑΛΕΙΤΑΙ ΑΠΟ ΙΝΣΟΥΛΙΝΗ
Η χρήση ινσουλίνης, είναι το φάρμακο εκλογής στον Σ.Δ. Ι και ΙΙ, όταν τα αντιδιαβητικά δισκία μόνα τους ή σε συνδυασμό, αποτύχουν θεραπευτικά.
Η θεραπεία με ινσουλίνη lispro προκαλεί λιγώτερες σε αριθμό υπογλυκαιμίες.
Η ενέργεια της insulin glargine διαρκεί πάνω από 24 ώρες και παρέχει πιο ασφαλές profile, σε σχέση με ΝΡΗ insulin
ΥΠΟΓΛΥΚΑΙΜΙΑ ΑΠΟ ΑΛΛΑ ΦΑΡΜΑΚΑ
Οι μη εκλεκτικοί b-blockers – ACE inhibitors αυξάνουν τον κίνδυνο εμφάνισης υπογλυκαιμίας.
Οι μη εκλεκτικοί b-blockers “αμβλύνουν” τις ομοιοστατικές ενέργειες του αυτόνομου νευρικού συστήματος, στο ερέθισμα της υπογλυκαιμίας.
Συχνότητα υπογλυκαιμίας αναφέρεται σε ποσοστό 4,4% στην ομάδα ACE-inhibitors και 6,5% στην ομάδα atenolol.
Γενικά τα επεισόδια υπογλυκαιμίας εξισώνονται όταν για τον τύπο ΙΙ Σ.Δ. χορηγείται ινσουλίνη, αυξημένοι σημαντικά κίνδυνος υπογλυκαιμίας εμφανίζεται στο Σ.Δ. ΙΙ όταν χορηγείται θεραπευτικά ινσουλίνη > 10 χρόνια.
ΑΝΤΙΜΕΤΩΠΙΣΗ ΥΠΟΓΛΥΚΑΙΜΙΑΣ
- ΑΜΕΣΗ ΑΝΤΙΜΕΤΩΠΙΣΗ
Όταν το άτομο έχει επαφή με το περιβάλλον
Χορήγηση ΓΛΥΚΟΖΗΣ (15g) σε 3 – 4 ποτήρια χυμού – σόδας – 3 κύβοι ζάχαρης ή 1 κουτάλι σούπας με μέλι, είναι χειρισμοί που δίνουν αποτέλεσμα.
Οι ασθενείς με υπογλυκαιμία θα ελέγχουν το σάκχαρο αίματος μετά 15΄ από την λήψη των παραπάνω. Αν η τιμή του σακχάρου αίματος είναι ακόμα < 70 mg/dL θα πρέπει να λάβουν 15 gr ακόμα υδατανθράκων.
Ασθενής με υπογλυκαιμία που δεν έχει επαφή με το περιβάλλον
Στους ασθενής αυτούς η χορήγηση ενδομυϊκώς ή υποδορίως 1 mg ΓΛΥΚΑΓΟΝΗΣ, προσφέρει άμεση βοήθεια.
Η γλυκαγόνη δρα σαράντα περίπου λεπτά και επαναφέρει τον διαβητικό σε πλήρη επαφή με το περιβάλλον.Συγχρόνως με την χορήγηση γλυκαγόνης μπορεί να χορηγηθούν 20 – 50 mL διαλύματος δεξτρόζης IV 50% (ΠΡΟΣΟΧΗ ΣΤΗ ΕΝΔΟΦΛΕΒΙΑ ΧΟΡΗΓΗΣΗ ΤΟΥ ΔΙΑΛΥΜΑΤΟΣ ΛΟΓΩ ΤΗΣ ΜΕΓΑΛΗΣ ΠΥΚΝΟΤΗΤΑΣ ΤΟΥ, ΤΥΧΟΝ ΕΞΑΓΓΕΙΩΣΗ ΤΟΥ, ΠΡΟΚΑΛΕΙ ΝΕΚΡΩΣΗ ΙΣΤΩΝ).
Η ΧΟΡΗΓΗΣΗ ΓΛΥΚΑΓΟΝΗΣ ΚΙΝΗΤΟΠΟΙΕΙ ΤΟ ΓΛΥΚΟΓΟΝΟ ΤΟΥ ΗΠΑΤΟΣ.Η ΓΛΥΚΑΓΟΝΗ ΔΕΝ ΕΙΝΑΙ ΤΟΣΟ ΔΡΑΣΤΙΚΗ ΟΤΑΝ ΥΠΑΡΧΕΙ ΙΣΤΟΡΙΚΟ ΑΛΚΟΟΛΙΣΜΟΥ, ΠΑΡΑΤΕΤΑΜΕΝΗΣ ΝΗΣΤΕΙΑΣ ΚΑΙ ΤΟΥΤΟ ΔΙΟΤΙ ΟΙ ΚΑΤΑΣΤΑΣΕΙΣ ΑΥΤΕΣ ΑΠΟΣΤΕΡΟΥΝ ΑΠΟ ΤΟ ΗΠΑΡ ΤΟ ΑΠΟΘΗΚΕΥΜΕΝΟ ΓΛΥΚΟΓΟΝΟ.
ΥΠΟΓΛΥΚΑΙΜΙΑ ΠΟΥ ΟΦΕΙΛΕΤΑΙ ΣΤΙΣ ΣΟΥΛΦΟΝΥΛΟΥΡΙΕΣ ΑΝΤΙΜΕΤΩΠΙΖΕΤΑΙ ΜΕ ΧΟΡΗΓΗΣΗ ΓΛΥΚΟΖΗΣ
Ο σακχαρδιαβητικός ασθενής που εμφάνισε υπογλυκαιμία και κυρίως ο χωρίς επαφή – συνείδηση με το περιβάλλον πρέπει να παραμείνει νοσηλευόμενος για μερικές μέρες στο Νοσοκομείο προς παρακολούθηση και ρύθμιση του σακχαρώδη διαβήτη του.
ΠΟΙΕΣ ΕΙΝΑΙ ΟΙ ΣΥΜΒΟΥΛΕΣ ΠΟΥ ΑΚΟΛΟΥΘΟΥΝΤΑΙ ΜΕΤΑ ΤΗΝ ΥΠΟΓΛΥΚΑΙΜΙΑ
Α΄ ΡΟΛΟΣ ΤΟΥ ΟΙΚΟΓΕΝΕΙΑΚΟΥ ΓΙΑΤΡΟΥ : πρέπει να επικεντρωθεί στα εξής σημεία.
1. Διάγνωση, εκτίμηση σοβαρότητας, συχνότητας, υπογλυκαιμικών επεισοδίων.
2. Επίμονη διευκρίνιση χρόνου, ώρας επέλευσης της υπογλυκαιμίας (κατά τη νηστεία, μεταγευματική υπογλυκαιμία) υπογλυκαιμία επερχόμενη τις βραδινές ώρες).
3. Λήψη ατομικού ιστορικού για εκτίμηση των “πιθανών επικίνδυνων παραγόντων - αιτιών” που προκαλούν υπογλυκαιμία.
4. Προσδιορισμός του αιτίου ή αιτίων που προκάλεσαν την υπογλυκαιμία (λήψη ινσουλίνης > 20 χρόνια – ταυτόχρονη λήψη άλλων φαρμάκων).
5. Έλεγχος νεφρικής και ηπατικής λειτουργίας κατά τακτά χρονικά διαστήματα.
6. Αν γίνει ο προσδιορισμός του παράγοντος ή των παραγόντων που προκαλούν ή συντείνουν στην πρόκληση της υπογλυκαιμίας, θεραπεία, απομόνωση αυτών.
7. Συμβουλή για αλλαγή τρόπου ζωής, φαρμακευτικής αγωγής για να αποφευχθούν μελλοντικές υπογλυκαιμίες π.χ. η κατανάλωση αλκοόλης δεν προκαλεί μόνον αρχική υπεργλυκαιμία αλλά ο βαθμός της υπογλυκαιμίας που επέρχεται 3-6 ώρες μετά την πρόσληψη που αλλοιώνει τις ανάγκες ινσουλίνης για την επόμενη ημέρα. Επίσης, υπερβολική σωματική άσκηση, φυσική άσκηση αλλοιώνει την δοσολογία της ινσουλίνης για τις επόμενες 24 ώρες.
8. ΓΕΝΙΚΑ Η ΕΠΙΛΟΓΗ ΥΠΟΓΛΥΚΑΙΜΙΚΩΝ ΠΑΡΑΓΟΝΤΩΝ ΠΡΕΠΕΙ ΝΑ ΓΙΝΕΙ ΜΕ ΠΕΡΙΣΣΕΙΑ ΣΥΝΕΣΗ ΜΕΤΑ ΑΠΟ ΕΠΕΙΣΟΔΙΟ ΥΠΟΓΛΥΚΑΙΜΙΑΣ
ΠΛΗΡΟΦΟΡΗΣΗ – ΕΚΠΑΙΔΕΥΣΗ – ΕΝΗΜΕΡΩΣΗ ΤΟΥ ΑΣΘΕΝΟΥΣ ΠΟΥ ΠΑΣΧΕΙ ΑΠΟ ΣΑΚΧΑΡΩΔΗ ΔΙΑΒΗΤΗ
Το πρόγραμμα εκπαίδευσης κάθε ατόμου που πάσχει από Σ.Δ. πρέπει να περιλαμβάνει λεπτομερή ενημέρωση για το νόσημά του, ενημέρωση για τα φάρμακα που χορηγούνται, τη δοσολογία και το είδος ινσουλίνης που χρησιμοποιείται.
Ο κυριώτερος λόγος για υπογλυκαιμικά επεισόδια που επαναλαμβάνονται είναι η άγνοια ή η μη καλή ενημέρωση του ασθενούς με Σ.Δ.
Με την πάροδο της ηλικίας, οι ρυθμιστικοί αντιρροπιστικοί μηχανισμοί αντιμετώπισης της υπογλυκαιμίας μειώνονται.
Έτσι “κλασσικά” συμπτώματα της υπογλυκαιμίας μπορεί να μην εκδηλώνονται στους ηλικιωμένους ασθενείς με Σ.Δ. Τα άτομα με Σ.Δ. πρέπει να φέρουν στον καρπό χεριού ή γύρω από το λαιμό ειδική μεταλλική ταυτότητα στην οποία αναγράφεται 1) τα στοιχεία του ατόμου με Σ.Δ. 2) φαρμακευτική αγωγή που λαμβάνει 3) τηλέφωνα άμεσου ανάγκης συγγενικών προσώπων.
Επίσης, για άμεση αντιμετώπιση υπογλυκαιμίας το άτομο πρέπει να έχει μαζί του “μία συσκευασία γλυκαγόνης”. Η συχνή λήψη σακχάρου καθίσταται επιτακτική στους ηλικιωμένους ασθενείς με Σ.Δ.
Τα άτομα αυτά πρέπει να ενημερωθούν ότι με τιμές σακχάρου αίματος ≤ 70 mgr/dL, μπορεί να εμφανίσουν υπογλυκαιμία.
Στην περίπτωση αυτή ακόμα και αν δεν υπάρχει καμμία κλινική εκδήλωση πρέπει να “φάνε” κύβους σάκχαρη, γλυκά, πορτοκαλάδες.
Ο μνημονοτεχνικός κανόνας των “15” ισχύει στην περίπτωση αυτή, ΛΗΨΗ 15 gr γλυκόζης θα αυξήσει το σάκχαρο αίματος, 50 mg/dL σε 15΄.
Τα άτομα με Σ.Δ. πρέπει να έχουν σε άμεση ζήτηση, χρήση πρόχειρη υδατανθρακούχο τροφή μαζί τους (στο αυτοκίνητο, στο χώρο που διαβιούν).
Έλεγχος επίσης σακχάρου αίματος πρέπει να γίνεται κάθε φορά πριν οδηγηθεί αυτοκίνητο ή οποιοδήποτε όχημα. Ασφαλής οδήγησης γίνεται με τίμη σακχάρου αίματος > 90 mgr/dL.
ΑΝΤΙΜΕΤΩΠΙΣΗ ΔΙΑΦΟΡΩΝ ΜΟΡΦΩΝ ΥΠΟΓΛΥΚΑΙΜΙΑΣ
Η χρήση των σουλφονυλουριών για τη θεραπεία του Σ.Δ., πρέπει να γίνεται με μεγάλη προσοχή στα ηλικιωμένα άτομα.
Η δεύτερης γενιάς σουλφονυλουρίες ή meglitinide και παράγωγα αυτής θεωρούνται πιο ασφαλείς από εκείνες τις 1ης γενιάς.
Η προοδευτική αύξηση των αρχικών δόσεων των σουλφονυλουριών θεωρείται ασφαλές μέτρο.
Στην περίπτωση που και μετά την προσαρμογή των δόσεων ο ασθενής εμφανίσει υπογλυκαιμία, θα χορηγηθούν τα per os αντιδιαβητικά φάρμακα που δεν προκαλούν υπογλυκαιμία, σαν μονοθεραπεία (metformin, a-glycosidase inhibitor, thiazolidinediames ή DDP-4 inhibitors).
ΤΑ PER OS ΑΝΤΙΔΙΑΒΗΤΙΚΑ ΔΙΣΚΙΑ ΔΕΝ ΠΡΕΠΕΙ ΝΑ ΧΟΡΗΓΟΥΝΤΑΙ ΣΕ ΗΠΑΤΙΚΗ ή ΝΕΦΡΙΚΗ ΑΝΕΠΑΡΚΕΙΑ.
Οι συχνές παρενέργειες και αντενδείξεις των per os χρησιμοποιούμενων αντιδιαβητικών δισκίων επιβάλλουν τη χρήση ινσουλίνης και των αναλόγων της.
Οι καινούργιες ινσουλίνες glargine – detemir είναι πιο ασφαλείς από τη ΝΡΗ, όταν χορηγούνται τη νύχτα, και προκαλούν λιγότερα υπογλυκαιμικά επεισόδια.
Η υπογλυκαιμία που συμβαίνει κατά την διάρκεια της ημέρας μπορεί να αποφευχθεί με τη χρήση ινσουλίνης ταχείας δράσης (lisbro, aspart, glylisine) προ του γεύματος.
Οι προπαρασκευασμένες και μη ελεγχόμενες μονάδες χορηγούμενες με ειδικούς στύλους “πέννες” ινσουλίνες μειώνουν το δοσολογικό λάθος.
Λήψη πριν από την κατάκλιση μικρού γεύματος, προλαμβάνει τη νυκτερινή υπογλυκαιμία, βοηθώντας την απελευθέρωση ενδογενούς γλυκόζης κατά τη διάρκεια της νύχτας.
Ο έλεγχος της HbA1C θεωρείται απαραίτητο στοιχείο καλής ρύθμισης και παρακολούθησης του Σ.Δ.
Ασθενείς με dementia, ανεπάρκεια οργάνων (νεφρών, ήπατος) και υπογλυκαιμικά επεισόδια με υπόστρωμα αρύθμιστου Σ.Δ. πρέπει να ακολουθούν τις οδηγίες της Αμερικανικής Γερατολογικής Εταιρείας MbA1 ≤ 8%.
